Lietuva, vertinant inovatyvių vaistų prieinamumą piliečiams, jau ilgą laiką velkasi ES uodegoje, o tai reiškia, kad vėžiu susirgęs lietuvis turi kur kas mažesnius šansus kokybiškai gyventi ir net išgyventi nei bulgaras, čekas, slovakas, o ką jau kalbėti apie vokietį. Tarptautiniu žurnalistiniu tyrimu, kurį inicijavo „Investigate Europe“ ir vykdė kartu su 15min bei 20 kitų ES šalių tyrėjų, siekta išsiaiškinti didžiulės inovatyvių vaistų prieinamumo Europos pacientams nelygybės priežastis.
Tyrimą atlikę žurnalistai išsiaiškino, kad naujoviškų vaistų nuo vėžio, diabeto ir kitų gyvybiškai svarbių gydymo būdų prieinamumą daugiausia lemia slapti susitarimai dėl vaistų kainų, kuriuos sudaro valstybių pareigūnai ir farmacijos įmonių vadovai. Tyrimo dalį apie medikamentų kainų nelygybę Europoje kviečiame skaityti kitoje ciklo „Gyvybės kaina“ dalyje.
Klampaus inovatyvių vaistų kelio į Lietuvą priežasčių nebūtina ieškoti toli už valstybės ribų, pirmiausia valstybė stringa savo pačios susikurtuose teisės aktuose. Pacientų gyvybes išgelbėti galintys vaistai metų metams „pakimba“ paraiškų stadijose. Aiškinantis situaciją Lietuvoje, 15min atliko 13 interviu su pacientais, onkologais, farmacijos pramonės atstovais bei atsakingų valstybinių institucijų pareigūnais. Šiame straipsnyje taip pat remiamasi tarptautinio tyrimo ir kolegų iš „Investigate Europe“ duomenimis.
Kai mėnuo gyvenimo kainuoja 5325 Eur
15min kalbintos dvi sunkiomis vėžio formomis sergančios pacientės buvo būtent tos, kurioms teko išgirsti, kad valstybė kritinės ligos atveju pasirūpinti jomis negali.
2021 m. trijų vaikų mama Vilija Ročkaitė po nuodugnių tyrimų išgirdo siaubingą diagnozę – agresyvus antros-trečios stadijos krūties navikas. Po alinančio 16-os chemoterapijų ciklo Vilija ėmė sveikti, atrodė, kad liga jau suvaldyta. Deja, vėžys grįžo – liga metastazavo į smegenis.
Viliją skubiai operavo, tačiau vėliau iš medikų ji išgirdo, kad chemoterapija jai jau nepadės. Tuomet moteris sužinojo, kad vaistai, galintys padėti jai išgyventi yra – olaparibas. Bėda tik viena, kad Lietuvoje konkrečiai moters diagnozei, ligos kodui, jie nekompensuojami. Vilija suprato, kad pačiai įpirkti vaistus, kurių kaina 28-ioms dienoms 5325 Eur, tiesiog neįmanoma.
Gydytoja jai pasakė – medikamentai, reikalingi jai išgyventi, yra – „Enhertu“, tačiau jie mūsų šalyje nėra kompensuojami.
Pirmajai Vilijos vaistų dozei minėtą sumą padėjo surinkti savivaldybė ir aplinkinių žmonių parama, o lėšas tolimesniam gydymui rinko kartu su Vėžio paramos fondu. Šiandien, Vilijos teigimu, gerų žmonių dėka ji gyvena 7 mėnesius, surinktų lėšų užteks pusantrų metų gydymui, o toliau – nežinia. Vilija tikisi, kad valstybė pradės jai reikalingą vaistą kompensuoti. Juolab kad pacientams, kuriems patvirtintos kitos diagnozės, jie jau yra kompensuojami.
2019 sunkiai įveikiama ketvirta agresyvaus vėžio forma – HER2, teigiamas – susirgusi vilkaviškietė Vilija Stankevičienė įsitikinusi, kad jei ne įvykęs stebuklas, šiandien mes su ja nekalbėtume – treji metai gydymo nedavė jokių prošvaisčių, ligos neveikė nei chemoterapija, nei skirti medikamentai.
Visgi per „vilties“ programą moteriai pavyko gauti medikamentus „Enhertu“, skirtus gydyti išplitusį HER2 teigiamą vėžį, jie mūsų šalyje nėra kompensuojami.
Po metų atlikti tyrimai parodė, kad auglio neliko visai, tik keli nedideli židiniai. Iki šiol moters gyvybę palaiko būtent minėti vaistai, bet tai moteris vadina stebuklu.
Svarbu paminėti, kad abu pacientėms reikalingi medikamentai – ir „Olaparib“, ir „Enhertu“ – įtraukti į „Investigate Europe“ ir 15min tyrime analizuotą 32 inovatyvių ir labai reikšmingų medikamentų sąrašą (patvirtintas Vokietijos Sveikatos priežiūros kokybės ir efektyvumo instituto (IQWiG) ir Federalinio jungtinio komiteto (G-BA).
Patikrinus abiejų medikamentų vertinimo procesą Vaistinių preparatų paraiškų stebėsenos sistemoje matyti, kad farmacijos kompanijos paraiškas pateikė prieš kelerius ar daugiau metų. Nuo šio vertinimo ir priklauso, ar brangūs inovatyvūs vaistai bus kompensuojami ar ne.
Medikamento „Lynparza“ (Olaparibas) paraišką kompensavimui, būtent Vilijos ligos kodui, Lietuvoje farmacijos kompanija pateikė dar 2023 m. liepą, bet paraiška neįvertina iki šiol.
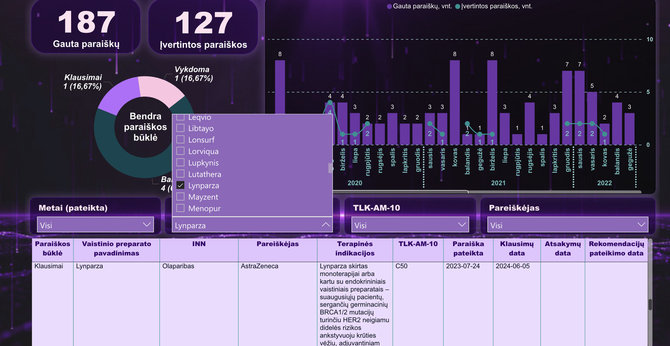
Domintis vaistu „Enhertu“, būtent Vilijos indikacija, matyti, kad farmacijos bendrovė paraišką pateikė 2021 metų gruodį, rekomendacijos pateiktos 2024 m. birželio 4 d. 15min žiniomis, šiuo metu laukiama Vaistų kompensavimo komisijos posėdžio dėl sprendimo.
Pirmuoju atveju, sprendimo laukta kone pusantrų metų, antrojo – gerokai daugiau nei dvejus metus – ir dar neaišku, kiek reikės, nors teisės aktai numato, kad šis procesas turi „tilpti“ į pusmetį.
Įsakymas, kurio nepaisoma
Ministro įsakymu, šiuo metu šalyje galioja tokia tvarka – kai farmacijos kompanija pateikia paraišką dėl vaisto kompensavimo Lietuvoje, Valstybinė vaistų kontrolės tarnyba (VVKT) ją turėtų įvertinti per 180 d. (neįskaičiuojant 60 d. kai farmacijos kompanija turi pateikti atsakymus į klausimus, jei jų kilo). Tiesa, būtina pabrėžti, kad minėta institucija atlieka tik vertinimą, o patį sprendimą – kompensuoti vaistą ar ne – priima Sveikatos apsaugos ministerijos vaistų kompensavimo komisija.
Įgyvendinti savo pačios sau nustatytos tvarkos SAM nepavyksta metų metus. Tai – viena iš priežasčių, kodėl šalis rikiuojasi inovatyvių vaistų prieinamumo reitingų gale, o onkologiniams pacientams belieka tik svajoti apie gydymą, kokį gauna kitų ES šalių piliečiai. Nors neretam iš jų vaistai, kurie „pakimba“ vertinimo spūstyse – gyvenimo ar mirties klausimas.
Prastą Lietuvos situaciją liudija tiek Europos farmacijos pramonės ir asociacijų federacijos (EFPIA), tiek Inovatyvios farmacijos pramonės asociacijos (IFPA) pateikiama statistika. Be to, ir 2023 m. Valstybės kontrolės audito ataskaitoje nurodoma, kad šalyje neužtikrinamas vaistų įtraukimas į kompensuojamųjų vaistų sąrašus per nustatytą terminą. 92 proc. (55 iš 60) sprendimų dėl paraiškų vaistą įrašyti ar jo neįrašyti į kompensuojamųjų vaistų sąrašus priėmimas užtruko ilgiau nei 180 d. (nuo 206 iki 911 dienų).
Tarptautinio žurnalistinio tyrimo metu buvo vertintas ir konkretus inovatyvių medikamentų sąrašas, kurį sudarė Vokietijos Sveikatos priežiūros kokybės ir efektyvumo institutas (IQWiG) ir patvirtino Federalinis jungtinis komitetas (G-BA). Siekta, kad į sąrašą patektų tik tie vaistai, kurių efektyvumas ir pranašumas prieš esančius – įrodytas, todėl pasirinkti tik tie medikamentai, kurie 2019–2023 m., atlikus tyrimus, IQWiG pagal naudingumą buvo priskirti dviem pirmoms kategorijoms.
Lietuvoje sunkiai sergantiems pacientams yra neprieinama kone trečdalis ištirtų medikamentų – 9 iš 32, pagal šį rezultatą Lietuva iš 30 Europos šalių yra penkta nuo galo. Mus „lenkia“ tik Latvija, Kipras, Malta ir Vengrija. Renkant šiuos medikamentų prieinamumo duomenis, reikšmingai prisidėjo tiriamosios žurnalistikos centro „Siena“ tyrėja Miglė Krancevičiūtė.
„Vaistų yra, bet ne jums“
Kasmet Lietuvoje vėžio diagnozę išgirsta per 16 tūkst. žmonių, daliai jų pavyksta pažaboti ligą pirmos ar antros eilės gydymu, chemoterapija ar seniai onkologinėms ligoms gydyti taikomais medikamentais. Vis dėlto, kai kalba ima suktis apie retesnes ligų formas, genetinius pakitimus ar mutacijas, neretai tiek gydytojai, tiek pacientai atsiduria aklavietėje.
Didžioji dalis Europos valstybių krūties, žarnyno ir kitų onkologinių ligų sunkioms formoms gydyti skiria inovatyvius vaistus, kurie reikšmingai prailgina pacientų gyvenimo trukmę ir pagerina jo kokybę, tačiau Lietuvos medikai jų skirti negali, mat Lietuvoje jie nekompensuojami.
Užuot įvertinti per SAM įstatyme numatytą terminą – 180 d. – medikamentai ant kompensuojamų vaistų slenksčio „kabo“ metų metus. O dėl to, kad dėl vienų ar kitų priežasčių nesilaikoma teisės aktų, pacientai paliekami tiesiog laukti stebuklo iš paramos fondų, geros valios žmonių aukų ar farmacijos bendrovių vilties programų.
Prieš 8 metus į Lietuvą iš Prancūzijos grįžusi onkologė, chemoterapeutė doc. dr. Birutė Brasiūnienė, vadovaujanti Nacionalinio vėžio instituto Chemoterapijos skyriui, tikina, kad proveržio Lietuvoje šiuo klausimu nemato.
„Visas šiuolaikinis pasaulis jau seniai imunoterapija gydo trigubai neigiamą krūties vėžį, kai kurias ginekologinio vėžio formas – taikinių terapija, o mes iki šiol – tik chemoterapija. Tai reiškia, kad negaudami efektyviausio vaisto, pacientai gydomi senesnės kartos medikamentais, kurie yra toksiškesni ir jų rezultatai, palyginti su inovatyvių vaistų, būna prastesni“, – komentavo medikė.
B.Brasiūnienė pabrėžė, kad inovatyvių vaistų neprieinamumo našta smarkiai slegia onkologų pečius, nes būtent jie turi pacientui pasakyti „vaistų yra, bet jų skirti jums negalime“.
Pasakyti, kad vaistų, kurie veikia, yra, bet jūs jų gauti negalite, nes jie nėra kompensuojami, yra labai ir labai sunku.
„Mes, onkologai, kasdien turime tiesioginį kontaktą su žmogumi ir, patikėkite, pasakyti, kad vaistų, kurie veikia, yra, bet jūs jų gauti negalite, nes jie nėra kompensuojami, yra labai ir labai sunku“, – aiškino Nacionalinio vėžio instituto Chemoterapijos skyriaus vedėja.
Dėl labai riboto inovatyvių vaistų prieinamumo Lietuvos pacientams nuogąstavo ir Klaipėdos universitetinės ligoninės Onkologijos chemoterapijos klinikos vadovas Alvydas Česas: „Pavyzdžiui, kai kuriems krūties vėžio atvejams gydyti Europoje jau penkerius metus yra naudojami medikamentai, kurių Lietuva neturi iki šiol. Mes dar neturime trečios eilės gydymo, kai Europoje jau yra ir antros eilės, kuris leidžia pasiekti dar geresnį rezultatą.“
„Kai kurių kitų, pavyzdžiui, inkstų vėžio atveju, mes neturime naujų patvirtintų gerokai išgyvenamumą prailginančių vaistų“, – aiškino A.Česas. Taip pat medikas tvirtino, kad onkologai neretai tiesiog neturi pasirinkimo, kokį kitą vaistą skirti, jei pacientas vieno ar kito medikamento netoleruoja.
Po stalu pakišta problema
Inovatyvios farmacijos pramonės asociacijos (IFPA) direktorė Jūra Smilgaitė tikino, kad ši problema Lietuvoje egzistuoja jau metų metus, apie ją kalbama daug, bet reikšmingų pokyčių nematyti.
Pirma, J.Smilgaitė atkreipė dėmesį į keistą valstybės požiūrį – tiesiog savo įsakymų nesilaikymą: „Mums yra labai keistas požiūris, valstybėje tvirtinami įsakymai, kurių ji pati nesilaiko. Kitaip tariant, sukuriamos taisyklės visiems, bet patiems jų laikytis nereikia.“
Mums yra labai keistas požiūris, valstybėje tvirtinami įsakymai, kurių ji pati nesilaiko.
Dabar, anot J.Smilgaitės, pagal inovatyvių vaistų prieinamumą pacientams esame dugne, o ypač naujų vaistų vertinimo procesai ėmė strigti 2020 metais, pakeitus medikamentų, kuriuos kompensavimui pateikia farmacijos bendrovės, visą vertinimo sistemą.
Anot IPFA direktorės, pasiruošta tam nebuvo, reikėjo ir kvalifikuotų specialistų, kurie Lietuvoje net neruošiami, ir išteklių, kurių nebuvo, todėl visi buvę darbuotojai išsilakstė, visas skyrius ir procesai sugriuvo: „Kitaip tariant, išlindo problema, kuri buvo tiesiog pakišta po stalu. Pateiktos paraiškos laukė vertinimo pora metų, nes procesai praktiškai nevyko.
Beje, reikėtų atkreipti dėmesį ir į kitą problemą, kuri Lietuvoje visada egzistavo – rezervinį sąrašą, į kurį patenka vaistai, kurie jau patvirtinti kompensavimui, tačiau jame laukia, kol valstybė ras pinigų. Anot pašnekovės, yra buvę atvejų, kai rezerviniame sąraše vaistas išbūdavo ir 4–5 metus.
„Johnson & Johnson“ farmacijos kompanijos atstovas Audrūnas Kučinskas antrina, kad Lietuvoje vaistų vertinimo procesai vyksta itin lėtai ir dažniausia ne tik „netelpa“ į terminus, bet ir trunka metais. Pašnekovas įsitikinęs, kad tai – dėl politinės valios stokos, yra prikurta mechanizmų, kad „praeitų“ tik tiek vaistų, kiek yra pinigų, bet A.Kučinskas atkreipė dėmesį, kad taip tikrai negalvojama apie žmones.
Kai susergi pats, bėgi į Santariškes ir prašai gydytojų, kad tik padėtų, kad įtrauktų į vilties programas.
Anot A.Kučinsko, dažniausiai girdimi argumentai – mažas PSDF biudžetas ir senų vaistų pakankamumas. Jie veiksmingi tol, kol kalbantieji patys nesuserga ir neima varstyti „užpakalinių“ gydymo įstaigų durų, prašydami inovatyvių medikamentų: „Taip gali kalbėti tol, kol pats nesergi. Apie kitą kalbėti taip galime. Bet kai susergi pats, bėgi į Santariškes ir prašai gydytojų, kad tik padėtų, kad įtrauktų į vilties programas. Visi tada bėga, prašo ir bando apeiti sistemą per „užpakalines“ duris. Tada dingsta visos demagogijos ir empatijos stoka.“
Reiškiamos abejonės dėl vaistų, kuriuos patvirtinusi dalis Europos, kurie įveikę ne vienos šalies kriterijus, o pas mus dar dubliuojami, anot A.Kučinsko, neretai yra tiesiog spekuliacijos. „Čia panašiai kaip pasakyti – sunešiokit geležines kurpaites, o tada svarstysime jūsų klausimą. Mes turime suprasti, kad nei pacientai, nei gydytojai, nei mes neprašome to, ko nėra Vakarų valstybėse. Todėl nuo Europos šalių ir atsiliekam 3, 5 ar net 7 metais“, – apie inovatyvių vaistų patekimą į Lietuvą kalbėjo A.Kučinskas.
Netiki pinigų trūkumo argumentu
Išgirdę verdiktą, kad išgyventi reikalingi vaistai Europoje yra, tačiau Lietuvoje nekompensuojami, onkologiniai pacientai paliekami ant ledo – ieškoti, iš kur gauti didžiulius pinigus reikiamo vaisto įsigijimui, tenka patiems. Dažniausiai atramos pečiu tampa vėžio paramos fondai ir pacientų asociacijos, kurios padeda ieškoti reikiamų lėšų, jas dažnai suaukoja geros valios žmonės.
Onkologiniams pacientams padedančių organizacijų – ne viena, bet vien Vėžio paramos fondas atskleidžia, kad kas mėnesį sulaukia vidutiniškai penkių pacientų, kurie negali gauti kompensuojamo gydymo šalyje, pagalbos prašymų. Fondo duomenimis, per pastaruosius penkerius metus su mirtina liga kovojantiems pacientams buvo surinkta per 700 tūkst. eurų paramos vaistams įsigyti.
Vėžio gydymo paramos fondo direktorė Aurelija Juškevičienė netiki argumentais, kad Lietuva yra per maža šalis ir neturime pakankamai lėšų.
Vėžio gydymo paramos fondo direktorė Aurelija Juškevičienė netiki argumentais, kad Lietuva yra per maža šalis ir neturime pakankamai lėšų. Pašnekovė tikino, kad esminis klausimas – kaip jas naudojame, juk nesame vienintelė tokia maža šalis Europoje?
Pašnekovės teigimu, į kiekvieną retos ligos atvejį reikėtų žiūrėti individualiai, niekas nesitiki, kad bus kompensuojami visi įmanomi vaistai.
A.Juškevičienė įsitikinusi, kad tiesiog trūksta valios spręsti šią problemą, nes, kai nori – visada randi būdų. Pašnekovė tikino, kad yra būdų, perkant vaistus, tartis su kitomis šalimis, derėtis su gamintojais, inicijuoti kainų dalijimosi sutartis ir pan.
Tokiai pozicijai pritarė ir Pagalbos onkologiniams ligoniams asociacijos (POLA) vadovė Neringa Čiakienė. „Manau, kad tiesiog nerūpi šią problemą išspręsti. Jei rūpėtų, keistum tvarką, jei matai, kad ji netinka, perskirstytum resursus. Čia kalbu apie vaistų atėjimą iki kompensavimo, o kalbant apie kompensavimą, čia jau lėšų perskirstymo klausimas“, – tikino pašnekovė.
Moters teigimu, šiuo metu net nėra aišku, ar skiriama inovatyviems vaistams tiek lėšų, kiek yra numatyta, mat įstatymas numato, kad kiekvienais metais, tvirtinant PSDF biudžetą, turėtų būti atsižvelgta į numatytas gaires, kad naujiems vaistams numatyta lėšų dalis turi būti ne mažesnė nei PSDF augimas.
„Sakykime, jei PSDF augo 13 proc. tai ir naujiems vaistams turėtų būti skiriamas ne mažiau kaip 13 proc. daugiau. Ar taip yra? Sunku pasakyti, nes kai ateina biudžeto tvirtinimo laikas, į eilutę, kuriai skirta 600 mln., įrašoma – vaistas ir medicinos pagalbos priemonės. Kiek iš jų tenka inovacijoms? Negali pasakyti, aiškumo nėra“, – kalbėjo N.Čiakienė.
„Nedramatizuokit“
Kelis kartus 15min prašytas pakomentuoti situaciją ir įsakymą, kurio pakeitimus yra pats pasirašęs, sveikatos apsaugos ministras Arūnas Dulkys primygtinai tikino, kad geriau su inovatyvių vaistų kompensavimo vertinimu ir iššūkiais susipažinęs viceministras Aurimas Pečkauskas.
Pastarasis neneigė, kad inovatyvių vaistų kompensavimo klausimu Lietuva neblizga, kvietė netikėti aklai farmacijos statistika ir pabrėžė, kad gydymui toli gražu ne visada reikalingi naujos kartos vaistai.
Pasak jo, Lietuvoje artėjame prie 1,5 mln. pacientų, kurie vartoja kompensuojamus vaistus ir absoliuti dauguma jų nėra naujosios molekulės. „Aišku, vertinimas, kad esame kažkur prie galo, nėra geras, tikrai suprantame, jog problema egzistuoja, tikrai norėtųsi būti gerokai aukščiau. Bet norėtųsi atkreipti dėmesį, kad per pastaruosius keletą metų sparčiai spiriamės, kas liečia naujų vaistų prieinamumą.
Šių metų ataskaitoje, kuri kalba apie 2022-uosius metus, esame prastoje situacijoje, bet net neabejoju, kad kitų metų ataskaitoje atrodysime geriau, nes situacija smarkiai pagerėjusi“, – komentavo A.Pečkauskas.
Aišku, vertinimas, kad esame kažkur prie galo, nėra geras, tikrai suprantame, jog problema egzistuoja, tikrai norėtųsi būti gerokai aukščiau.
Paprašytas pakomentuoti situaciją, kodėl Lietuvoje žmonės gyvybiškai reikalingo gydymo negauna, o, sakykime, Bulgarijoje gali gauti, A.Pečkauskas tikino, kad toks palyginimas kiek hiperbolizuoja situaciją: „Turime suprasti, kad ar tai būtų asociacija, ar konkreti farmacijos kompanija, jų tikslas yra sukurti naują molekulę ir kuo greičiau įeiti į rinką. Jie yra orientuoti į pelną, nors ir turime suprasti, kad pelnas ateina iš išsaugotų gyvybių. Nereikėtų absoliutinti, kad kiekviena molekulė – geras ir pridėtinę vertę kuriantis vaistas.“
A.Pečkauskas pabrėžė, kad pati farmacijos industrija neretai paraiškų nepateikia, kad vaistai galėtų patekti į sistemą.
„Jei mes turime susidarančius mūsų Valstybinėje vaistų kontrolės tarnyboje „kamščius“, kurie šiek tiek lėtina vaistų atėjimą, tai mes matome kitą problemą – kone 70 proc. tų naujų vaistų industrija net neatneša į mūsų šalį.“
Viceministras pripažino, kad paraiškas dėl vaistų kompensavimo vertinęs skyrius buvo sugriuvęs, procesas buvo sustojęs, bet per pastaruosius trejus metus esą būta reikšmingo poslinkio priekin.
„2021 m. turėjome 8-ias įvertinas paraiškas, 2022-ais – 25-ias, o 2023-iais – 65-ias. Tai yra eksponentinis augimas ir tas kamštis, apie kurį jūs kalbate, tirpsta“, – pasidžiaugė viceministras.
Pasiteiravus, kas atsako už tai, kad ministro įsakyme numatytų terminų nesilaikoma, A.Pečkauskas siūlė nedramatizuoti:
„Jūs čia dramatizuojate. Žiūrėkite, tas 180 dienų atsirado ministro įsakyme, kai dar tik buvo kurta šita sveikatos technologijų vertinimo sistema. Ką aš jau ir minėjau, kai mes pradėjome darbą, radome neveikiančią tą sistemą. Tai buvo sugriuvęs skyrius, jame dirbo pusė žmogaus, nebuvo vedėjo, procesas neveikė, o gamintojai paraiškas teikė, tai natūralu, kad formavosi kamštis, laukimo laikai augo.“
Tai buvo sugriuvęs skyrius, jame dirbo pusė žmogaus, nebuvo vedėjo, procesas neveikė.
Anot jo, įvykdyti 4 teisės aktų pakeitimai, kurie leido paspartinti procesą, o šiuo metu, pasak jo, matyti, kad skyrius dirba greičiau nei gaunamos paraiškos. „Tai reiškia, kad „valgome“ tą kamštį ir keisti dar kažkokius teisės aktus poreikio neturime“, – pridūrė A.Pečkauskas.
Situaciją paveldėjo
Valstybinės vaistų kontrolės tarnybos atstovė Aistė Tautvydienė tikino, kad didžiausia naujausių vaistų „spūsčių“ problemos priežastis – „paveldėta“ prasta situacija, kuri jau sprendžiama.
Pasak atstovės, 2023 metais vaistų paraiškų vertinimo trukmė buvo nuo 102 iki 396 dienų (vidurkis 248 dienos). Į šį laikotarpį taip pat įskaičiuotas laikas, skirtas pareiškėjo atsakymams į klausimus parengti (t.y. 60 dienų). 2023 metais vertinimo trukmės vidurkis buvo maždaug 3 mėnesiais didesnis nei nustatyta SAM ministro įsakyme. Tačiau akivaizdu, kad 2023 metais buvo padaryta didelė pažanga ir palyginus su 2021 metais, paraiškų vertinimo trukmė sutrumpėjo beveik 3 kartus.
Blogiausia situacija, A.Tautvydienės teigimu, buvo stebima 2021 metais: „Tuo metu paraiškų vertinimas buvo visiškai sustojęs, sveikatos technologijų skyrių palikus didžiajai daliai specialistų. Norime atkreipti dėmesį, kad 2020 metais, pradėjus įgyvendinti naują paraiškų įrašyti vaistinius preparatus į kompensavimo sąrašus tvarką, Tarnybos sveikatos technologijų skyrius susidūrė su nemenkais iššūkiais: neplanuotai buvo gautas itin didelis paraiškų skaičiaus, iškilo finansavimo problemų, specialistams dėl įgyvendintų naujovių stigo patirties.
Dėl to nepavyko išlaikyti naujai suburtos paraiškų vertinimą atliekančių specialistų komandos ir 2021 metų viduryje, iš skyriaus pasitraukus didžiajai daliai specialistų, paraiškų vertinimas beveik sustojo. Tačiau ši nepalanki situacija skatino ieškoti sprendimų. 2021 metų pabaigoje, pritraukus ir apmokius naujus specialistus, paraiškų įrašyti vaistinius preparatus į kompensavimo sąrašus vertinimas buvo atnaujintas“, – komentare aiškino VVKT atstovė spaudai.
Vėl dugne
2024 m. birželio 12 d. IPFA pasidalino naujausiu tyrimu, vertinančių inovatyvių vaistų prieinamumą Europoje. Remiantis pateiktais duomenimis, Lietuvos padėtis ne tik negerėjo, bet kai kuriais pjūviais – net prastėjo.
W.A.I.T 2023 tyrime analizuoti duomenys apie 167 vaistus, kurie Europos vaistų agentūros apibrėžti kaip inovatyvūs ir registruoti 2019–2022 m. Duomenys surinkti iš 36 šalių: 27 Europos Sąjungos (ES) ir 9 ne Bendrijos narių.
Iš 167 vaistų, kurie per tyrimo periodą buvo registruoti ES, Lietuvoje kompensuojamųjų vaistų sąrašuose šių metų sausio 1 d. buvo 14 medikamentų. Palyginimui, ES šalių vidurkis yra 72 vaistai.
Kalbant apie tai, kiek laiko užtrunka vaistų įtraukimas į kompensuojamųjų sąrašus, duomenys rodo, kad naujas vaistas pacientus greičiausiai pasiekia Vokietijoje – vidutiniškai vos per 47 dienas. Lietuvoje pacientams tenka laukti beveik 17 kartų ilgiau – 794 dienas.
Tyrime analizuotas ne tik bendras inovatyvių vaistų prieinamumas, bet ir atskiros jų kategorijos. Viena jų – onkologiniai vaistai.
Onkologiniams pacientams Vokietijoje yra prieinami 46 vaistai, Europos vidurkis – 25, o Lietuvos pacientams kompensuojami vos 3.
Per pastaruosius ketverius metus Europos vaistų agentūroje buvo registruoti 48 inovatyvūs medikamentai, skirti gydyti onkologines ligas. Iš jų pacientams Vokietijoje yra prieinami 46 vaistai, Europos vidurkis – 25, o Lietuvos pacientams kompensuojami vos 3.
Tyrimo duomenimis, vaistų nuo vėžio laukimo laikas Lietuvoje yra dar ilgesnis nei kitų inovatyvių preparatų. Onkologiniai pacientai naujų vaistų laukia daugiau nei 2,5 metų – vidutinis laukimo laikas siekia net 924 dienas. Pagal šį rodiklį – Lietuva paskutinė tarp visų tirtų valstybių.
Laukia pokyčiai?
Nuo 2025 m. sausio 1 d. inovatyvių vaistų kompensavimo klausimai daugelyje Europos šalių turėtų pradėti spręstis lengviau, mat įsigalios naujasis reglamentas, numatantis, kad visoms Europos šalims galios vienas bendras klinikinis vertinimas, kuriuo valstybės galės remtis, o farmakoenominę dalį vertins kiekviena atskirai. Nors viceministras tikina, kad šiam pokyčiui Lietuva pasirengusi, specialistai stažuojasi, mokosi, farmacijos kompanijų atstovai ir medikai žiūri įtariai – ar tikrai naujoji sistema Lietuvoje suveiks?
„Pradės įsigalioti naujas europinis sveikatos technologijų vertinimo reglamentas. Europa sako, gal pataupykime. Dabar kone kiekviena šalis Europoje atlikinėja atskirą terapinį vertinimą, bet juk nuo to vaisto efektyvumas nepasikeičia. Nuspręsta siekti, kad vienas vaistas būtų įvertintas vieną kartą ir pasikliausime, kad jis įvertintas naudingai. Dabar jau apsibrėžta, kad taip bus, bet kada tai įsivažiuos? Vis tiek užtruks laiko“, – apie naujovę kalbėjo N.Čiakienė.












